Хирургия
Цымлов Евгений Иванович |
Гончаров Александр Сергеевич |
Подкопаев Андрей Валентинович |
Общая информация
Общая информация
 Пациентам обратившимся за хирургической помощью предоставляется:
Пациентам обратившимся за хирургической помощью предоставляется:
- Высокопрофессиональное проведение различных хирургических операций врачами-хирургами высшей квалификационной категории.
- Выполнение полного спектра клинико-лабораторных исследований. Обследование наших пациентов проводится на новейшем современном оборудовании.
- Ультразвуковое обследование на современных УЗИ аппаратах, оснащенных допплеровскими датчиками.
- Применение видеолапароскопического и эндоскопического оборудования для обследования пищевода, желудка, двенадцатиперстной и толстой кишки. Всё это позволяет в кратчайшие сроки поставить правильный диагноз, определиться с тактикой и индивидуальным планом лечения.
- Проведение современных малоинвазивных хирургических операций (лапароскопические операции по поводу желчнокаменной болезни).
- Информативные высокотехнологичные исследования с применением компьютерного томографа
Приоритетными направлениями хирургии в МЦ «Сигма» являются:
- Холецистит
- калькулезный
- хронический
- острый
- Полипы желчного пузыря
- Острый аппендицит
- Грыжа
- паховая
- бедренная
- пупочная
- спигеллиевой линии
- белой линии живота
- послеоперационная вентральная
- люмбольная (поясничная)
- параколостомическая
- Вросший ноготь (онихокриптоз)
- Атерома
- Липома
- Папиллома
- Гидраденит
- Фурункул
- Абсцесс
От момента изобретения скальпеля прошло достаточно много времени. Современная хирургия шагнула далеко вперед. Методы, о которых раньше нельзя было и мечтать, стали реальностью. В хирургию прочно вошел метод эндоскопии, позволяющий проводить операции без разрезов при помощи нескольких проколов. Эндоскопическая хирургия позволяет избежать объемных полостных операций при болезнях желчного пузыря, аппендиците. На данный момент это наиболее щадящий малотравматичный метод хирургической тактики позволяющий при малейшей хирургической травме оказать максимально эффективную хирургическую помощь. Немало важным является и то, что это метод бескровного оперативного вмешательства. При этом эндоскопическая видеосистема становится таким же инструментом хирурга, как скальпель и зажим. Современный подход к лечению хирургических заболеваний передусматривает использование малотравматичных, радикальных, эстетически выгодных методов лечения.
Хирургия щитовидной железы
 Щитовидная железа, одна из самых крупных желез эндокринной системы, является жизненно важным органом. Тиреоидные гормоны, обладая универсальным действием, играют существенную роль в дифференциации и функциональной активности клеток, контролируют энергетический обмен, регулируют метаболические процессы, поддерживают тонус симпатической нервной системы.
Щитовидная железа, одна из самых крупных желез эндокринной системы, является жизненно важным органом. Тиреоидные гормоны, обладая универсальным действием, играют существенную роль в дифференциации и функциональной активности клеток, контролируют энергетический обмен, регулируют метаболические процессы, поддерживают тонус симпатической нервной системы.
Различают 5 степеней увеличения щитовидной железы:
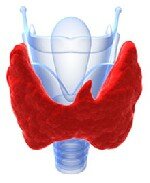
Iст - железа прощупывается, но визуально не видна;
IIст - железа видна при глотании, хорошо прощупываются обе доли и перешеек;
IIIст - железа видна на глаз, у больного так называемая "толстая шея";
IV - железа больших размеров, нарушающая конфигурацию шеи;
V - зоб достигает очень больших размеров, вызывает деформацию шеи и сдавливает средостение.
В настоящее время отмечается неуклонный рост тиреопатий, что в основном обусловлено неблагоприятной экологической обстановкой и дефицитом йода в окружающей среде. По данным ВОЗ патологией щитовидной железы страдает более 200 млн. человек. Только за последние 5 лет абсолютный прирост числа вновь выявленных заболеваний в экономически развитых странах составил 51,8% среди женщин и 16,7% среди мужчин.
В сложившейся ситуации вполне закономерным оказалось существенное увеличение числа оперативных вмешательств. Необходимо отметить, что количество больных злокачественной патологией щитовидной железы каждым годом растет и в большинстве случаев показанием к операции является онкологическая настороженность.
Эндемический зоб является предрасполагающим фактором для развития других заболеваний щитовидной железы (узловые новообразования, рак), а также увеличивает частоту врожденного гипотиреоза, ведет к церебральным нарушениям у плода и ребенка, приводящим к замедлению психомоторного развития и умственной отсталости.
Помимо эндемического зоба, в последние годы заметно увеличилось количество пациентов с другими заболеваниями щитовидной железы: кисты щитовидной железы, аденомы щитовидной железы,аутоиммунный тиреоидит, тиреотоксический зоб, опухоли щитовидной железы.
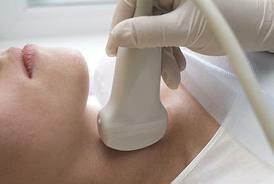
Если у Вас при ультразвуковом исследовании выявлено узловое образование в щитовидной железе, как правило, проводятся следующие дополнительные обследования:
Лабораторные: анализ крови на ТТГ, свободный Т4, АТ - ТПО.
Инструментальные: ультразвуковое исследование щитовидной железы, ТАБ – тонкоигольная аспирационная биопсия узловых образований щитовидной железы, основными показаниями для проведения биопсии является наличие любого пальпируемого узла в щитовидной железе или узла более 1 см в диаметре.
ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ ЗОБА
Хирургическое лечение показано больным:
- при всех формах узловатого зоба(узел более 1 см)
- при многоузловых формах зоба
- при смешанных (диффузно-узловатых) формах зоба
- при загрудинном засположении зоба
- при увеличении объёма щитовидной железы более 40 см. куб
- при тиреотоксическом зобе средней и тяжелой степени
- при кистах и аденомах щитовидной железы
На сегодняшний день при узловатых формах зоба чаще всего выполняется частичное удаление (резекция)ткани щитовидной железы вместе с патологически измененными структурами. При тиреотоксическом зобе выполняют субтотальную резекцию щитовидной железы. Крайне важно, чтобы операцию производил специалист, имеющий достаточный опыт проведения подобных операций. Частота осложнений после хирургического лечения по разным данным варьирует от 1 до 5%. В 15 - 20% случаев после операции может наблюдаться послеоперационный гипотиреоз.
До операции для ликвидации тиреотоксикоза назначаются тиреостатики и b-адреноблокаторы. Операция проводится под общим обезболиванием. После операции необходимо наблюдение у врача эндокринолога для корригирования гормонального статуса щитовидной железы.
В медицинском центре "СИГМА" выполняются практические все виды операций на щитовидной железе. При этом, особо следует отметить не только хорошие результаты после операции, но и отличный косметический эффект.
Операции выполняет кандидат медицинских наук, доцент, хирург высшей категории Усов Сергей Николаевич. Выполнил более 400 различной степени сложности операций на щитовидной железе.
Холецистэктомия
Холецистэктомия
Холецистит – воспаление желчного пузыря, одно из самых распространенных заболеваний в мире.
 Причинами его развития являются с одной стороны - неправильное питание: преобладание в рационе жирной, высококалорийной пищи, продуктов, богатых холестерином, с другой - нарушение эвакуации желчи из желчного пузыря (вследствие нарушения моторики, воспалительных изменений желчного пузыря или желчных протоков и т.д.), что приводит к ее застою, сгущению и образованию конкрементов. Часто нарушения эвакуации желчи, сопровождаются ее инфицированием, что приводит к воспалению стенки желчного пузыря и развитию острого холецистита. Различают калькулезный (наличие желчных камней в пузыре) и бескаменный, острый и хронический холецистит. При хроническом калькулезном холецистите наличие конкрементов в просвете желчного пузыря часто выявляется при проведении УЗИ брюшной полости при профилактическом обследовании или по поводу заболевания других органов. Наличие конкрементов в желчном пузыре может в любой момент привести к острому холециститу, его некрозу с развитием осложнений:
Причинами его развития являются с одной стороны - неправильное питание: преобладание в рационе жирной, высококалорийной пищи, продуктов, богатых холестерином, с другой - нарушение эвакуации желчи из желчного пузыря (вследствие нарушения моторики, воспалительных изменений желчного пузыря или желчных протоков и т.д.), что приводит к ее застою, сгущению и образованию конкрементов. Часто нарушения эвакуации желчи, сопровождаются ее инфицированием, что приводит к воспалению стенки желчного пузыря и развитию острого холецистита. Различают калькулезный (наличие желчных камней в пузыре) и бескаменный, острый и хронический холецистит. При хроническом калькулезном холецистите наличие конкрементов в просвете желчного пузыря часто выявляется при проведении УЗИ брюшной полости при профилактическом обследовании или по поводу заболевания других органов. Наличие конкрементов в желчном пузыре может в любой момент привести к острому холециститу, его некрозу с развитием осложнений:
- эмпиема желчного пузыря – инфицирование содержимого желчного пузыря;
- водянка желчного пузыря – нарушение оттока желчи, но без ее инфицирования, при этом происходит всасывание элементов желчи, а пузырь остается наполненным прозрачным содержимым;
- флегмона желчного пузыря – гнойное воспаление стенки желчного пузыря;
- подпеченочный абсцесс;
- желчные свищи;
- перитонит, сепсис – смертельно опасные осложнения, которые могут развиваться при прогрессировании вышеописанных осложнений.
При развитии осложнений, операция выполняется в экстренном порядке и сопряжена с высоким риском развития осложнений, а период реабилитации составляет от нескольких недель до нескольких месяцев!!!
Диагностика холецистита достаточно проста, и может быть выполнена в течение 1 часа:
УЗИ органов брюшной полости с осмотром желчного пузыря, желчных протоков, поджелудочной железы;
общий и биохимический анализ крови;
рентгенологическое исследование (при развитии механической желтухи и подозрении на наличие конкрементов в желчных протоках);
 В настоящее время не существует ни одного эффективного медикаментозного способа «растворения» уже образовавшихся камней желчного пузыря и желчных протоков, поэтому наличие конкрементов в желчном пузыре является показанием к его удалению (напомним, что наличие конкрементов всегда сопровождается хроническим холециститом).
В настоящее время не существует ни одного эффективного медикаментозного способа «растворения» уже образовавшихся камней желчного пузыря и желчных протоков, поэтому наличие конкрементов в желчном пузыре является показанием к его удалению (напомним, что наличие конкрементов всегда сопровождается хроническим холециститом).
Холецистэктомия (cholecystis – желчный пузырь; ectomy - удаление) – операция по удалению желчного пузыря.
В настоящее время 90% операций остром и хроническом холецистите выполняется лапароскопически.
Лапароскопическая холецистэктомия
Операция выполняется под наркозом, так что пациент спит, не ощущая никаких болей. Лапароскопическая холецистэктомия делается через проколы брюшной стенки. Наиболее часто применяемая техника операции предусматривает выполнение четырех проколов, из которых два имеют длину по 5 миллиметров, и другие два имеют длину по 10 миллиметров.
Через эти проколы в брюшную полость вводятся инструменты, называемые троакарами, которые представляют собой тонкостенные полые трубки, имеющие на конце клапаны. Во время введения троакары не разрезают ткани, а лишь раздвигают.
Через установленные троакары в брюшную полость можно легко вводить и извлекать различные рабочие инструменты.
Важнейшим элементом в применяемом инструментарии является оптическая система, так называемый лапароскоп, который имеет два оптических канала.
По одному с помощью световода в брюшную полость подается мощный холодный свет, а по другому изображение передается на телевизионную камеру, а затем на телевизор (видеомонитор), на который смотрит хирург во время проведения операции.
Как протекает лапароскопическая операция
 Для того чтобы создать в брюшной полости пространство для осмотра и для работы, в нее вводят стерильный газ - чаще всего окись углерода (СО2). После этого все органы брюшной полости хорошо видны на экране. Хирург рассекает спайки, которые часто имеются вокруг желчного пузыря вследствие его хронического воспаления. После этого он выделяет пузырную артерию, снабжающую пузырь кровью, и пузырный проток, соединяющий желчный пузырь с общим желчным протоком. На эти структуры накладываются маленькие клипсы из биологически инертного металла - титана, после чего они пересекаются. После этого хирург отделяет желчный пузырь от печени, чаще всего при помощи специального аппарата - электрокоагулятора, который позволяет одновременно и рассекать, и коагулировать ткани, что делает операцию в типичных случаях практически бескровной. Желчный пузырь, отделенный от печени, выводится из брюшной полости через косметический прокол в области пупка, который иногда для этой цели требуется несколько расширить без нарушения косметического эффекта. После этого на кожные проколы и на ткани в области пупка накладываются несколько швов, и на этом операция заканчивается.
Для того чтобы создать в брюшной полости пространство для осмотра и для работы, в нее вводят стерильный газ - чаще всего окись углерода (СО2). После этого все органы брюшной полости хорошо видны на экране. Хирург рассекает спайки, которые часто имеются вокруг желчного пузыря вследствие его хронического воспаления. После этого он выделяет пузырную артерию, снабжающую пузырь кровью, и пузырный проток, соединяющий желчный пузырь с общим желчным протоком. На эти структуры накладываются маленькие клипсы из биологически инертного металла - титана, после чего они пересекаются. После этого хирург отделяет желчный пузырь от печени, чаще всего при помощи специального аппарата - электрокоагулятора, который позволяет одновременно и рассекать, и коагулировать ткани, что делает операцию в типичных случаях практически бескровной. Желчный пузырь, отделенный от печени, выводится из брюшной полости через косметический прокол в области пупка, который иногда для этой цели требуется несколько расширить без нарушения косметического эффекта. После этого на кожные проколы и на ткани в области пупка накладываются несколько швов, и на этом операция заканчивается.
В чем же состоят преимущества лапароскопической операции?
Как уже упоминалось, вместо широкого разреза выполняется четыре маленьких прокола. Травма брюшной стенки при этом минимальная. Отсюда следуют преимущества лапароскопической операции:
Боли в послеоперационном периоде незначительные, и, как правило, отмечаются только в первые сутки.
Больной сразу после выхода из наркоза (через несколько часов после операции) может ходить и самостоятельно себя обслуживать.
Длительность пребывания в стационаре намного сокращается (до 1-4 дней), также как и сроки восстановления трудоспособности.
Количество послеоперационных грыж снижается в несколько раз.
Лапароскопическая операция - это операция косметическая, через несколько месяцев рубцы после проколов у большинства больных становятся практически незаметны.
Как протекает послеоперационный период
В первый день после операции больной не принимает твердую пищу, хотя пить можно. Вечером в день операции (после полного выхода из наркоза) необходимо вставать и ходить (при помощи родственников). На второй день можно начинать есть какую-либо легкую пищу в умеренном количестве по своему желанию (фрукты, творог, бульон, отварное нежирное мясо и т. д.). Пить на второй день можно без ограничений, более того, это даже необходимо. На третий день режим питания приближается к обычному, с учетом пожеланий самого пациента. Вопрос о сроках выписки решается врачом в каждом конкретном случае. Обычно пациент находится в стационаре от 1 до 4 дней. Швы снимаются амбулаторно, на 7-10 сутки. Сроки восстановления трудоспособности определяются индивидуально.
После выздоровления больной может вести свою обычную жизнь без ограничений физической нагрузки и режима питания.
Каким же больным можно выполнить лапароскопическую операцию?
В настоящее время считается, что лапароскопическая операция может быть выполнена при всех формах желчнокаменной болезни и ее осложнениях:
хроническом холецистите
остром холецистите
наличии камней в протоках и механической желтухе (в этом случае делается лапароскопическая холедохолитотомия, то есть удаление камней из желчных протоков.
Единственным способом лечения калькулезного холецистита является оперативное удаление желчного пузыря!
Все современные методы лечения холецистита используются у нас.





Хирургия грыж
 Что такое грыжа передней брюшной стенки Грыжа передней брюшной стенки - это выхождение внутренностей, покрытых пристеночным листком брюшины, через дефект в мышечном слое брюшной стенки под кожу. Различают наружные и внутренние грыжи. Наружная грыжа - это заболевание, при котором происходит выход органов брюшной полости вместе с брюшиной через "слабые места" брюшной стенки. Внутренние грыжи - это выход органов брюшной полости через естественные или приобретенные отверстия диафрагмы (мышца, отграничивающая грудную и брюшную полость) в грудную полость.
Что такое грыжа передней брюшной стенки Грыжа передней брюшной стенки - это выхождение внутренностей, покрытых пристеночным листком брюшины, через дефект в мышечном слое брюшной стенки под кожу. Различают наружные и внутренние грыжи. Наружная грыжа - это заболевание, при котором происходит выход органов брюшной полости вместе с брюшиной через "слабые места" брюшной стенки. Внутренние грыжи - это выход органов брюшной полости через естественные или приобретенные отверстия диафрагмы (мышца, отграничивающая грудную и брюшную полость) в грудную полость.
Грыжи живота являются самой распространенной патологией, требующей оперативного вмешательства. Страдают данным заболеванием до 50 человек на 10 000 населения. Грыжи живота наблюдают в любом возрасте, но наиболее часто у детей дошкольного возраста и у людей после 50 лет. У мужчин грыжи живота образуются чаще, чем у женщин. Наиболее часто формируются паховые грыжи (75-80%), затем послеоперационные грыжи (8-10%) и пупочные (3-8%).
Сформированный в процессе эволюции «эластический каркас» состоящий из мышц и сухожильные волокна (апоневроз) противодействует внутрибрюшному давлению и обеспечивает относительно постоянное положение органов брюшной полости в любом положении тела.
Предрасполагающие факторы образования грыж. Грыжа образуется при сочетании многих предрасполагающих, способствующих появление дефектов в «каркасе». Предрасполагающие факторы делятся на местные и общие. К местным факторам относятся:
- врожденные дефекты брюшной стенки, при которых с самого рождения существует отверстие в брюшной стенке через которое и выходит грыжа;
- расширение отверстий брюшной стенки;
- истончение и утрата эластичности тканей, вследствие старения организма или истощения или при врожденных аномалиях развития соединительной ткани;
- травмы или раны, в том числе и послеоперационные, которые приводят к дегенеративным изменениям в области повреждения; значительно повышается риск образования грыжи при нагноении раны;
- повышение внутрибрюшного давления непосредственно ведет к выходу внутренностей при наличии вышеперечисленных факоторов.
К общим:
- пол,
- возраст,
- наследственность,
- особенности телосложения,
- повышение внутрибрюшного давления при асците,
- ожирении,
- беременности,
- дискинезии кишечника.
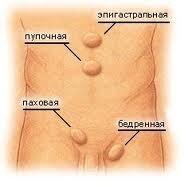
В зависимости от локализации существуют грыжи паховые, бедренные, пупочные, белой линии живота и другие.
Паховая грыжа
На ее долю приходится до 66% всех грыж. Причиной ее образования являются анатомические особенности паховой области. Паховые грыжи делят на косые и прямые. Косая паховая грыжа находится под кожей, нередко опускаясь в мошонку (у мужчин) или в большую половую губу (у женщин). Прямая паховая грыжа выходит из брюшной полости через медиальную паховую ямку, расположенную напротив поверхностного пахового кольца, и часто бывает двусторонней. Паховая грыжа в большинстве случаев образуется из тонкой кишки и сальника, изредка слепой кишки, червеобразного отростка, мочевого пузыря, сигмовидной кишки, внутренних женских половых органов.Распознавание паховой грыжи обычно не представляет трудностей, и лишь в начальной стадии развития, когда грыжа еще не вышла за пределы поверхностного кольца, могут возникнуть сомнения.
Бедренная грыжа
Бедренная грыжа встречается чаще у женщин 40-60 лет. Ее развитие обусловлено увеличением размеров и слабостью бедренного кольца. Бедренная грыжа обычно содержит тонкую кишку и сальник, очень редко другие органы брюшной полости (матку, мочеточник и т. д.). Больные жалуются на боли внизу живота, в паховой области и бедре, на тошноту. При осмотре отмечают небольшое выпячивание (с лесной орех, самое большое – с куриное яйцо) овальной формы ниже паховой связки, в отличие от паховой грыжи, располагающейся выше нее.
Пупочная грыжа
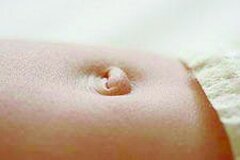
Пупочная грыжа – заболевание, характерное для женщин, поскольку, чаще всего, возникает в результате многократных беременностей и родов, ослабляющих брюшную стенку и пупочное кольцо. При такой грыже выходят, как правило, тонкая кишка и сальник, но могут также толстая кишка и желудок. Наличие грыжи нередко вызывает боли и тошноту.
Грыжа белой линии
Грыжа белой линии образуется через щели и отверстия между сухожильными волокнами, формирующими белую линию живота. Может быть скрытой, когда грыжевое выпячивание находится в толще белой линии, не нарушая ее пределы. Нередко возникают множественные грыжи, располагаясь одна над другой. Грыжевым содержимым в начальной стадии является предбрюшинный жир, а в дальнейшем – ткань пупочно-печеночной связки, сальник, иногда тонкая кишка. Обычно эти грыжи бессимптомны, но в ряде случаев пациенты жалуются на боли в подложечной области, усиливающиеся после еды, на тошноту и даже рвоту. Нередко грыжа белой линии сопутствует развитию язвенной болезни, рака желудка, холецистита.
Послеоперационная грыжа
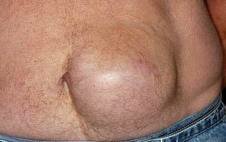 Послеоперационная грыжа появляется в области операционного рубца, как правило, после различных осложнений (нагноение, инфильтрация и т. п.). Симптомы — боли, иногда тошнота, рвота, запоры. Выпячивание определяется во время натуживания, кашля или при вертикальном положении больного.
Послеоперационная грыжа появляется в области операционного рубца, как правило, после различных осложнений (нагноение, инфильтрация и т. п.). Симптомы — боли, иногда тошнота, рвота, запоры. Выпячивание определяется во время натуживания, кашля или при вертикальном положении больного.
Осложнения при грыжах
Самым грозным осложнением грыж считают ущемление, вызванное внезапным сдавливанием ее содержимого в грыжевых воротах обычно после поднятия тяжестей, сильного натуживания. Причиной ущемления могут быть спастическое сокращение тканей, окружающих грыжевые ворота, рубцовые перетяжки в грыжевом мешке. Чаще ущемлению подвергается тонкая кишка, на месте сжатия которой возникает странгуляционная борозда (резкое истончение кишечной стенки), в результате чего в ущемленной части кишки нарушается кровообращение. Второй механизм возникает при скоплении каловых масс в вышедшей в грыжу кишке. При ущемлении происходит нарушение кровоснабжения органа или ткани, содержащейся в грыжевом мешке. Например, при ущемлении кишки возникает кишечная непроходимость потенциально опасная для жизни. Ущемленные грыжи оперируют, как правило, под общим обезболиванием, которое также сопряжено со многими опасностями.
Лечение грыж
Лечение грыж всегда оперативное. Никаких способов лечения грыж без использования оперативных методик не существует, применение различного вида бандажей способно только не надолго задержать развитие патологии. Необходимо помнить, что затягивание операции чрезвычайно опасно, при первых признаках формирования грыжи нужно обращаться в лечебное учреждение, где может быть решен вопрос о типе необходимой операции.
Оперативное вмешательство при грыжах заключается в удалении грыжевого мешка, вправлении внутренностей в брюшную полость и укреплении слабого участка брюшной стенки в области грыжевых ворот тем или иным путем. В настоящее время существует две методики оперирования наружных грыж – местными тканями и ненатяжные.
Различные типы грыж требуют своих способов лечения.
Лечение паховых грыж
Для оперативного лечения паховых грыжах в настоящее время используются следующие методики:
Пластика по Бассини и ее разновидности (пластика по Н.И.Кукуджанову, пластика по и т.д.)
Операция I.L.Lichtenstein.
Пластика с использованием PHS (prolen hernia system)
Методика "plug and patch"
Эндоскопическая герниопластика (J.D.Corbitt (1992 год)).
Пластика по Бассини относятся к пластикам собственными тканями, Суть операции сводится к трем основным положениям: Перемещение семенного канатика; Создание пахового канала; .Закрытие грыжевых ворот мышцами и фасцией. Пластика по Е.Е.Shouldice отличается наложением непрерывного шва в 2 или 3 слоя. Подобные операции дают 5-10% рецидивов.
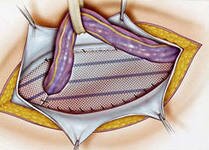
Операция I.L.Lichtenstein подразумевает традиционный доступ и пластику задней стенки пахового канала 2-х мерным полипропиленовым или тефлоновым сетчатым имплантатом. Рецидивы составляют около 1%.
Пластика с использованием PHS: метод подразумевает использование в нетатяжной герниопластике сложного 3-х мерного протеза, состоящего из надфасциального лоскута, коннектора, подфасциального лоскута. Осуществляется традиционный доступ к паховому каналу. Внутренний лоскут протеза складывается, вводится через внутреннее паховое кольцо и расправляется в преперитонеальном пространстве под поперечной фасцией. Наружный лоскут формируется, обеспечивая прохождение семенного канатика, фиксируется аналогично пластике по Лихтенштейну.
Методика "plug and patch" или "пробка и заплата" может считаться разновидностью операции Лихтенштейна. При данной операции осуществляется типичный доступ к паховому каналу. Как правило, при данной операции грыжевой мешок не вскрывается, а погружается обтуратором "пробкой" выполненном из полипропиленовой сетки в виде волана. Обтуратор своей верхушкой направлен в сторону грыжевого мешка, а в области основания фиксируется несколькими швами к окружающим тканям. Задняя стенка пахового канала укрепляется сеткой "заплатой" так, как это выполняется при пластике по Лихтенштейну.
Эндоскопическая герниопластика формирует заднюю стенку пахового канала по типу операции I.L.Lichtenstein, но осуществляются при помощи специального аппаратного и инструментального комплекса посредством лапароскопического доступа.
Лечение бедренных грыж и грыж белой линии
 Грыжи белой линии живота и пупочные грыжи могут быть оперированы как традиционными методиками, так и ненатяжными.
Грыжи белой линии живота и пупочные грыжи могут быть оперированы как традиционными методиками, так и ненатяжными.
К традиционным методикам относятся способы Мейо и Сапежко, они подразумевают пластику грыжевых ворот апоневротическими дубликутурами. В некоторых случаях (особенно у полных пациентов и при генетическом нарушении строения соединительной ткани) при создании дубликатуры можно использовать сетчатый имплантат для армирования лини швов.
При больших грыжевых воротах целесообразнее использовать синтетические протезы, помещая их над-апоневрозом или под-апоневрозом. При этом грыжевой дефект ушиваем в поперечном направлении нерассасывающейся нитью край-в-край. Синтетический протез фиксируем аналогичной нить непрерывным обвивным швом при расположении протеза над-апоневрозом или П-образными сквозными швами с помещением сетки под-апоневроз.
При гигантских грыжах, когда ушивание грыжевого дефекта невозможно или приводит к появлению выраженной дыхательной недостаточно, пластика осуществляется без закрытия дефекта собственными ткаными. Имплантат формируется таким образом, чтобы на 5 см превышать дефект тканей, затем подшивается двумя непрерывными швами по границе грыжевых ворот и га 3-4 см отступя от края.
Кроме того в некоторых случаях (при небольших пупочных грыжах) можно использовать эндоскопические методики с укрепление грыжевых ворот имплантатом.
Лечение послеоперационных грыж
Пластика послеоперационных грыж осуществляется теми же методиками , что и пупочные и белой линии живота. Единственным отличием является иссечение старого послеоперационного рубца и сложность выделения апоневроза и грыжевого мешка из окружающих тканей.
Предоперационное обследование
Для выбора тактики лечения грыжи пациенту необходима помощь специалиста, что позволит выбрать оптимальный способ оперативного вмешательства и определит перечень обязательных обследований в предоперационном периоде. Стандартное предоперационное обследование включает:
- клинический анализ крови,
- биохимический анализ крови,
- анализ ВИЧ, RW
- анализ на гепатит В, С,
- группа крови, резус фактор,
- общий анализ мочи,
- рентгенологическое исследование грудной клетки,
- ЭКГ, заключение терапевта,
в некоторых случаях консультация гинеколога или андролога.
В случаях оперативного лечения сложных больших послеоперационных грыж необходимы дополнительные исследования:
- изучение функции внешнего дыхания,
- показатели работоспособности сердечно-сосудистой системы.
- В некоторых случаях в индивидуальном порядке проводится предоперационная подготовка с целью коррекции веса и тренировки в условиях повышенного внутрибрюшного давления.
При наличии сопутствующих заболеваний, таких как: желчнокаменная болезнь, узловой зоб, варикозное расширение вен нижних конечностей, доброкачественные опухоли мягких тканей возможно проведение сочетанных (симультанных) операций с грыжами различных локализаций.
Всех больных с выявленной грыжей после обследования направляют на операцию, кроме пациентов с острыми инфекциями, дерматитом и экземой в области грыжи, с тяжелыми формами заболеваний сердца, легких, почек, печени, женщин при поздних сроках беременности. В таких случаях показано ношение бандажа, хотя это не излечивает грыжу, а лишь замедляет ее развитие.
Композитная сетка
В современной хирургии все шире применяются искусственные материалы из полипропилена. Для лечения грыж большинство хирургов используют обычную «тяжелую» сетку, при этом в тканях пожизненно остается достаточно много инородного материала. Мы используем самые современные сетки, которые состоят из двух компонентов (композитные). Один компонент рассасывается, при этом вызывает быстрое образование прочного рубца. Второй-полипропилен, гораздо нежнее, чем обычно (в 2-3 раза легче), позволяет тканям нормально функционировать и не вызывает никаких осложнений. Эти материалы значительно дороже обычных, но поверьте, Ваше здоровье того стоит. Самый современный из применяемых сегодня материалов- сетка ультрапро (см. рис. 1)
Наиболее широко сетка ультрапро применяется при паховых, пупочных, послеоперационных грыжах, особенно она показана при грыжах пищеводного отверстия диафрагмы.
Помимо этих сеток специально для паховых грыж применяется абсолютно новая трехмерная система, которая также состоит из сетки «ультрапро». Называется эта ситема UHS (ultrapro yernia system).
Применение этой системы намного надежнее, обеспечивает практически без болевой послеоперационный период, быстрое восстановление человека. Но не это главное. В отдаленные сроки после операции эта система обеспечивает практически полное отсутствие рецидивов, возможность активного занятия спортом и возможность просто чувствовать себя полностью здоровым.



В медицинском центре "СИГМА" выполняются практические многие виды современных операций при грыжах. При этом, особо следует отметить не только хорошие результаты после операции, но и отличный косметический эффект.
Операции выполняют главный врач, хирург высшей категории Бахтизин Андрей Викторович . Выполнил более 200 различной степени сложности операций .




